ОПРЕДЕЛЕНИЕ
Системная красная волчанка — это хроническое многосиндромное заболевание соединительной ткани и сосудов, развивающееся в связи с генетически обусловленным несовершенством иммунорегуляторных процессов.
Оно вызывает разнородные нарушения, имеющие определенные общие черты, включая воспалительные процессы в коже, суставах и других структурах, богатых соединительной тканью, а также общие черты нарушения иммунной регуляции с образованием антител к собственным тканям (аутоантител), нарушением клеточно-опосредованного иммунитета.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В качестве факторов, способствующих возникновению заболевания, выступают факторы окружающей среды. Существует мнение, что вирусы, токсические вещества и лекарственные средства могут быть причиной развития системной красной волчанки, однако убедительных доказательств этого до сих пор нет. В ряде случаев у больных системной красной волчанкой обнаруживают антитела к вирусу Эпштейна-Барра и другим РНК-содержащим вирусам.
Предрасполагающими факторами являются:
I. Генетические особенности организма.
Роль наследственности подтверждается высокой частотой возникновения болезни у однояйцевых близнецов, в отличие от обычных родных братьев и сестер. Отмечена связь заболевания с наследственным дефектом некоторых генов. II. Гормональные влияния. Системная красная волчанка развивается в основном у женщин детородного возраста, но предполагается, что гормональные факторы больше влияют на проявления заболевания, чем на его возникновение. Для системной красной волчанки характерны разнообразные нарушения иммунорегуляции. Образуются так называемые иммунные комплексы, которые циркулируют по сосудистому руслу и поражают клетки внутренней оболочки сосудов не только в том месте, где образовались, а по всему организму. Откладываясь на базальных мембранах различных органов, вызывают их повреждение и воспаление.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Принято выделять острое, подострое и хроническое течение системной красной волчанки.
Острое течение характеризуется внезапным началом с резким повышением температуры тела, быстрым поражением внутренних органов, включая почки, а также высоким уровнем антител.
Подострое течение характеризуется периодически возникающими обострениями заболевания, выраженными не в такой степени, как при остром течении, и развитием поражения почек в течение первого года болезни.
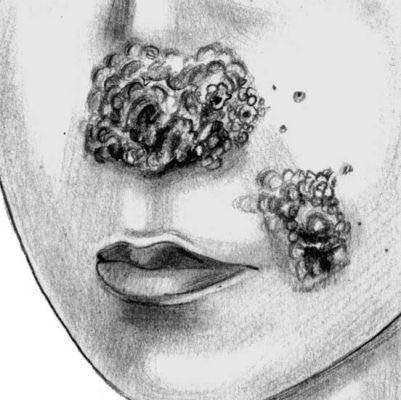
Язвенная форма волчанки
Хроническое течение характеризуется длительным преобладанием одного или нескольких симптомов (поражения кожи, множественные поражения суставов, снижение количества тромбоцитов в крови, снижение количества белка в моче и др.).
В России традиционно применяется деление болезни на три степени активности:
I степень: температура тела нормальная, незначительное похудание, волчаночные очаги на коже, кардиосклероз, небольшое количество белка в моче, гемоглобин 120 г/л и более, небольшие сдвиги лабораторных показателей.
II степень: температура тела менее 38°С, умеренное похудание, покраснения на коже, умеренный миокардит, гемоглобин 110-120 г/л, умеренные сдвиги лабораторных показателей.

Язвенные образования в виде бугорков
III степень: температура тела 38°С и выше, выраженное похудание, «бабочка» на лице, гемоглобин 100 г/л и менее, значительные сдвиги лабораторных показателей.
В процесс развития нарушений могут быть вовлечены различные системы и органы. Заболевание протекает с чередованием периодов обострения и относительного покоя. Общие проявления включают утомляемость, лихорадку, недомогание, снижение массы тела, кожную сыпь (особенно «бабочку» в области щек), фоточувствительность, артрит, миозит, язвы в полости рта, васкулит, выпадение волос, анемию (часто гемолитическую), нейтропению, тромбоцитопению, лимфаденопатию, увеличение селезенки, органические синдромы головного мозга, судороги, психозы, плеврит, перикардит, миокардит, пневмония, нефрит, венозный или артериальный тромбоз, мезентериальный васкулит.

Язвенная форма волчанки. Мощные, образовавшиеся от слияния бугорковых элементов мягкие диффузные инфильтраты
Начинается болезнь постепенно, с рецидивирующего полиартрита и астении. Реже бывает острое начало (высокая лихорадка, дерматит, острый полиартрит). В дальнейшем отмечаются рецидивирующее течение и характерная многосиндромность.
Полиартрит, полиартралгии — наиболее частый и ранний симптом заболевания. Поражаются преимущественно мелкие суставы кистей рук, лучезапястные, голеностопные, реже коленные суставы. Характерен неэрозивный (без образования дефектов суставной ткани) тип полиартрита, даже при наличии деформации межфаланговых суставов, которая развивается у 10-15% больных с хроническим течением.
Красные пятна на коже лица в виде «бабочки», в верхней половине грудной клетки в виде «декольте» и на конечностях — также частый признак системной красной волчанки. Полисерозит (множественное воспаление серозных оболочек) считается компонентом диагностической триады наряду с дерматитом и полиартритом. Наблюдается он практически у всех больных в виде двустороннего плеврита и (или) перикардита, реже перигепатита и (или) периспленита.
Характерно поражение сердечно-сосудистой системы. Обычно развивается перикардит, к которому присоединяется миокардит. Сравнительно часто наблюдается бородавчатый эндокардит Либмана-Сакса с поражением митральных, аортальных и трикуспидальных клапанов сердца.
Признаки поражения сосудов входят в картину поражения отдельных органов. Тем не менее следует отметить возможность развития синдрома Рейно (задолго до типичной картины болезни), поражение как мелких, так и крупных сосудов с соответствующей клинической симптоматикой.
Поражения легких могут быть связаны с основным заболеванием в виде волчаночного пневмонита, характеризующегося кашлем, одышкой, незвонкими влажными хрипами в нижних отделах легких.
Рентгенологическое исследование у таких больных выявляет усиление и изменение легочного рисунка в нижних отделах легких; временами можно обнаружить очаговоподобные тоны. Поскольку пневмонит обычно развивается на фоне текущего полисерозита, описанная рентгенологическая симптоматика дополняется высоким стоянием диафрагмы с признаками плевродиафрагмальных и плевроперикардиальных сращений и дисковидными ателектазами (линейные тени, параллельные диафрагме).
При исследовании желудочно-кишечного тракта отмечаются афтозный стоматит, диспептический синдром и анорексия. Болевой абдоминальный синдром может быть связан как с вовлечением в патологический процесс брюшины, так и с собственно васкулитом — мезентериальным, селезеночным. Реже развиваются очаговые илеиты. Поражение ретикулоэндотелиальной системы выражается в увеличении всех групп лимфатических узлов (весьма частый и ранний признак системности болезни), а также увеличении печени и селезенки. Собственно волчаночный гепатит развивается крайне редко. Однако увеличение печени может быть обусловлено сердечной недостаточностью при панкардите или выраженном выпотном перикардите, а также развитием жирового истощения печени.
Волчаночный диффузный гломерулонефрит (люпус-нефрит) развивается у половины больных обычно в период распространения процесса. Встречаются различные варианты поражения почек — мочевой, нефритический и нефротический синдромы. Для распознавания люпус-нефрита большое значение имеет прижизненная пункционная биопсия с исследованием образца ткани почки. Развитие почечных нарушений у больных с рецидивирующим суставным синдромом, лихорадкой и стойко повышенной СОЭ требует исключения волчаночного происхождения нефрита. Следует помнить, что почти у каждого пятого больного с нефротическим синдромом имеет место системная красная волчанка.

Волчаночный нефрит
Поражение нервно-психической сферы встречается у многих больных во всех фазах болезни. В начале болезни наблюдается астеновегетативный синдром, в последующем развиваются признаки поражения всех отделов центральной и периферической нервной системы в виде энцефалита, миелита, полиневрита. Характерно поражение нервной системы. Реже наблюдаются эпилептиформные припадки. Возможны галлюцинации (слуховые или зрительные), бредовые состояния.
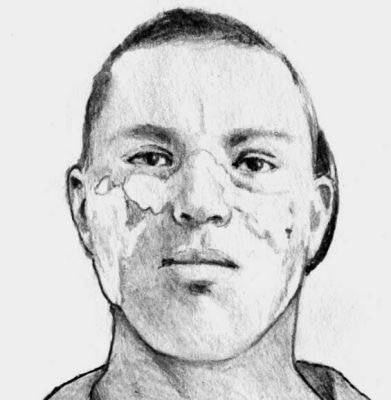
Дискоидная красная волчанка
Лабораторные данные, имеющие диагностическое значение: определение большого числа LE-клеток и высокого количества антител к ДНК. При остром течении уже через 3-6 месяцев выявляется люпус-нефрит, нередко по типу нефротического синдрома. При подостром течении отчетливо наблюдается волнообразное развитие заболевания с вовлечением в патологический процесс различных органов и систем и характерной многосиндромностью.
Хроническое течение заболевания длительное время характеризуется рецидивами полиартрита и (или) полисерозита, синдромами дискоидной волчанки, Рейно; лишь на 5-10-м году постепенно развивается характерная полисиндромность. В соответствии с клинико-лабораторной характеристикой выделяют три степени активности процесса: высокую, умеренную и минимальную.
ДИАГНОСТИКА
Включает опрос и физикальное обследование, рентгенологическое исследование, ЭКГ, общий анализ мочи, общий анализ крови, СОЭ, определение в сыворотке крови уровней иммунных белков, антител к гладким мышцам, а также пробу на сифилис. Диагноз достоверен при наличии четырех или более критериев.
ЛЕЧЕНИЕ И ПРОФИЛАКТИКА
Направлено на ограничение воспалительного процесса. Применяют салицилаты (особенно аспирин, покрытый оболочкой, растворимой в кишечнике, по 2-4 г в день в нескольких дозах), нестероидные противовоспалительные средства (ибупрофен по 400- 800 мг 3-4 раза в день) и гидроксихлорохин по 400 мг в день; глюкокортикоиды (преднизон по 1-2 мг/кг массы или его эквиваленты необходимы при состояниях, угрожающих жизни, или при тяжелых проявлениях заболевания); цитостатические препараты (циклофосфамид по 1,5-2,5 мг/кг или азатиоприн по 2-3 мг/кг) применяют в случаях, когда стероиды не обеспечивают подавление симптомов заболевания); внутривенное введение пульс-доз циклофосфамида (10-15 мг/кг каждые 4 недели) — альтернатива ежедневному приему цитостатических средств.
Больные нуждаются в непрерывном, многолетнем и комплексном лечении. Лучшие результаты с развитием стойкой клинической ремиссии достигаются при рано начатом лечении. При хроническом и подостром течении и минимальной степени активности показаны нестероидные противовоспалительные препараты и аминохинолиновые производные. Первые рекомендуются при суставном синдроме. Важен подбор препарата с учетом его индивидуальной эффективности и переносимости: вольтарен (ортофен) по 50 мг 2-3 раза в день, индометацин по 25-50 мг 2-3 раза в день, бруфен по 400 мг 3 раза в день, хингамин (хлорохин, делагил) по 0,25-0,5 г в сутки в течение 10-14 дней, а затем по 0,25 г в сутки в течение нескольких месяцев. При развитии распространенного люпус-нефрита с успехом применяют плаквенил по 0,2 г 4-5 раз в день, длительно, под контролем динамики мочевого синдрома.
При остром течении с самого начала, а при подостром и хроническом течении при III и II степени активности патологического процесса показаны глюкокортикостероиды. Начальная доза этих препаратов должна быть достаточной, чтобы надежно подавить активность патологического процесса. Преднизолон в дозе 40-60 мг в сутки назначают при остром и подостром течении со средней степенью активности и наличием нефротического синдрома или менингоэнцефалита. При этих же вариантах течения со II степенью активности, а также при хроническом течении с III и II степенью активности подавляющая доза должна быть 30-40 мг, а при I степени активности — 15-20 мг в сутки.
Лечение преднизолоном в подавляющей дозе проводят до наступления выраженного клинического эффекта (по данным снижения клинико-лабораторных показателей активности). По достижении эффекта дозу преднизолона медленно снижают. Одной из важнейших задач и залогом эффективности терапии является подбор наименьшей дозы, которая позволяет поддерживать клинико-лабораторную ремиссию. Преднизолон в поддерживающей дозе 5-10 мг в сутки назначают в течение нескольких лет. Для уменьшения побочного эффекта глюкокортикоидов рекомендуется сочетать эту терапию с препаратами калия, анаболическими стероидами, мочегонными и гипотензивными препаратами, транквилизаторами, противоязвенными мероприятиями.
Наиболее серьезные осложнения: стероидная язва, септические инфекции, туберкулез, кандидоз, психозы. При агрессивном течении болезни, высоком количестве аутоантител, иммунных комплексов с успехом используется плазмаферез. При неэффективности глюкокортикоидов назначают иммунодепрессанты (алкилирующего ряда или азатиоприн). Показания к назначению цитотоксических препаратов (обычно в комбинации с умеренными дозами кортикостероидов) следующие: высокая степень активности у подростков и в климактерическом периоде; нефротический и нефритический синдромы; необходимость быстро уменьшить подавляющую дозу преднизолона из-за выраженности побочного действия (быстрая и значительная прибавка массы тела, высокое артериальное давление, стероидный диабет, выраженный остеопороз с признаками спондилопатии); необходимость снизить поддерживающую дозу преднизолона, если она превышает 15-20 мг в сутки. Наиболее часто применяют азатиоприн (имуран) и циклофосфан (циклофосфамид) в дозе 1-3 мг/кг (100-200 мг в сутки) в сочетании с 30 мг преднизолона.
В этой дозе препарат назначают в течение 2-2,5 месяца (обычно в стационаре), затем рекомендуют поддерживающую дозу (50-100 мг в день), которую дают в течение нескольких месяцев и даже года и более. Чтобы обеспечить безопасность лечения, требуется тщательный контроль анализа крови для предотвращения серьезных нарушений кроветворения; необходимо избегать присоединения инфекционных осложнений, расстройств пищеварения; при приеме циклофосфана опасность развития геморрагического цистита можно уменьшить путем назначения обильного питья (2 л жидкости и более в сутки). Поскольку больные нуждаются в многолетнем лечении после выписки из стационара, они должны находиться под наблюдением терапевта или ревматолога в поликлинике.
С целью улучшения переносимости многолетней кортикостероидной терапии в поликлинических условиях рекомендуется делагил по 0,25 г в сутки и витамины группы В, аскорбиновая кислота в виде весенне-осеннего курса. Больным показано лечение в санаториях местного типа (кардиологических, ревматологических). Климатобальнеологическое, физиотерапевтическое лечение противопоказано, так как ультрафиолетовое облучение и гидротерапия могут вызвать обострение болезни.