ОПРЕДЕЛЕНИЕ
Анемия (малокровие) — уменьшение количества эритроцитов и (или) снижение содержания гемоглобина в единице объема крови. Анемия может быть как самостоятельным заболеванием, так и синдромом, сопровождающим течение другого патологического процесса.
В практических целях анемии характеризуют по степени снижения концентрации гемоглобина (в г/л): для детей от 6 месяцев до 6 лет и беременных женщин — ниже 110, от 6 до 14 лет — 120, взрослых женщин — 120, взрослых мужчин — 130.
При анемии наблюдаются не только количественные, но и качественные изменения эритроцитов: их размера (анизоцитоз), формы (пойкилоцитоз), окраски (гипо- и гиперхромия, полихроматофилия).
Классификация анемий сложна. В ее основе согласно причинам возникновения и механизмам развития заболевания лежит распределение анемий на три группы: анемии вследствие кровопотери (постгеморрагические анемии); анемии вследствие нарушений процесса образования гемоглобина или процессов кроветворения; анемии, вызванные усиленным распадом эритроцитов в организме (гемолитические).
С учетом конкретных механизмов развития, лежащих в основе развития анемического синдрома, выделяют острую постгеморрагическую анемию, железо- дефицитную анемию, сидероахрестическую анемию (нарушение синтеза и утилизации порфиринов), мегалобластную анемию (нарушение синтеза ДНК и РНК), гемолитическую анемию, гипо- и апластические (связанные с угнетением роста клеток костного мозга) анемии, полидефицитные анемии, обусловленные сочетанным недостатком различных кровообразующих факторов и действием ряда патологических механизмов (гемолиза, метаплазии, аутоиммунных конфликтов, кровопотери, сепсиса и др.).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Постгеморрагическая анемия
Острая постгеморрагическая анемия возникает вследствие быстрой и массивной кровопотери. Причины — травмы (ранения) кровеносных сосудов с развитием внешнего кровотечения и внутренние кровотечения (желудочно-кишечные, кровотечения в брюшную полость, почечные, легочные, маточные, а также кровотечения из различных органов при геморрагических диатезах, внутренних заболеваниях). Механизм развития связан с резким сокращением общего объема крови в сосудах.
Хроническая постгеморрагическая анемия развивается благодаря повторным незначительным кровопотерям, которые истощают запасы железа в организме.
Причиной таких кровопотерь могут быть кровотечения из язвенных дефектов в желудочно-кишечный тракт, обильные менструации, у детей — заражение кровососущими гельминтами и пр. Дальнейшие вопросы хронических постгеморрагических анемий рассматриваются в разделе «Железодефицитные анемии».
Железодефицитные анемии
Причины железодефицитных анемий могут быть как внешними, так и внутренними. Основными факторами возникновения первых являются хронические кровопотери (вместе с эритроцитами теряется железо), повышенное расходование запасов железа (беременность, кормление, период роста детей). Вторые связаны с общим недостаточным питанием или длительным соблюдением диеты (особенно молочной) с ограниченным содержанием железа. Кроме того, отмечают нарушение всасывания железа при удалении желудка и кишечника, хроническом энтерите.
При дефиците железа нарушается синтез гемоглобина, что приводит к задержке созревания клеток красной крови и выхода их в кровеносное русло.
Сидероахрестические анемии
Сидероахрестические (железонасыщенные) анемии бывают наследственными и приобретенными. Наследственная форма связана с нарушением синтеза порфиринов, в частности протопорфирина, что ведет к снижению в эритроците количества гемоглобина и накоплению в организме несвязанного железа. Болеют чаще мужчины. В синтезе порфирина участвует витамин В6. В связи с этим выделяют В6-чувствительные и устойчивые формы этой анемии. В первом случае витамин В6 эффективен, во втором — нет.
Приобретенные формы встречаются у лиц, имеющих контакт с рядом металлов (свинец, кадмий, никель), токсичных для человека. Длительный контакт приводит к связыванию групп ферментов аминокислоты, предшественницы протопорфирина и гемсинтетазы, в результате чего происходит накопление в эритроцитах железа, протопорфирина и его предшественников.
Мегалобластная (витаминодефицитная анемия)
Мегалобластные анемии возникают при недостаточном поступлении в организм витаминов В12 и/или фолиевой кислоты. Дефицит этих витаминов приводит к нарушению в клетках синтеза ДНК и РНК, что вызывает нарушения созревания и насыщения гемоглобином эритроцитов. В костном мозге появляются крупные клетки — мегалобласты, а в периферической крови — крупные эритроциты (мегалоциты и макроциты). Процесс кроворазрушения преобладает над кроветворением. Неполноценные эритроциты менее устойчивы, чем нормальные, и гибнут быстрее.
У взрослых людей распространена В12-дефицитная (пернициозная) анемия Аддисона-Бирмера, связанная с атрофией слизистой оболочки желудка. При этом происходит прекращение выработки слизистой оболочкой внутреннего фактора Кастла, который способствует всасыванию витамина В12, поступающего с пищей. Пернициозоподобные В12-дефицитные анемии бывают при раке, лимфогранулематозе, сифилисе, полипозе и других патологических процессах в желудке, а также при удалении последнего. Подобные состояния встречаются при глистных заражениях широким лентецом, спру, после удаления тонкой кишки, при лечении некоторыми лекарственными препаратами.
Дефицит фолиевой кислоты у взрослых развивается при удалении тощей кишки, целиакии, тропической спру, после длительного приема противосудорожных препаратов типа фенобарбитала, у страдающих хроническим алкоголизмом. У детей грудного и младшего возраста эта анемия возникает при недоношенности, при вскармливании козьим молоком и продуктами, бедными фолиевой кислотой.
Гемолитические анемии
Гемолитические анемии представлены большой группой разнородных по механизму и происхождению анемических состояний. Их объединяющим признаком является преобладание процессов кроворазрушения над процессами кровообразования. Кроворазрушение может происходить преимущественно внутри сосудов или вне их. Причины внутрисосудистого гемолиза: гемолитические яды, тяжелые ожоги, малярия, сепсис, переливание несовместимой крови, нарушения в работе иммунной системы, вирусные инфекции, хронический лимфолейкоз, системная красная волчанка.
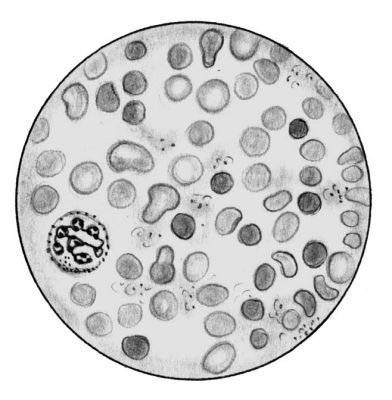
Периферическая кровь при гемолитической анемии. Микросфероцитоз
Внутриклеточный гемолиз происходит в некоторых внутренних органах, преимущественно в селезенке, и сопровождается увеличением селезенки. Вследствие повышенного разрушения эритроцитов в крови нарастает количество непрямого билирубина. У больных появляется желтушное окрашивание кожи и слизистых оболочек. При этом желчь и кал интенсивно окрашены вследствие значительного количества желчных пигментов билирубина и стеркобилиногена, моча темная за счет повышенного количества уробилина. Кроверазрушение сопровождается уменьшением общего количества эритроцитов и повышением количества ретикулоцитов в крови, а также увеличением количества эритробластов в костном мозге. Уровень железа сыворотки крови повышается. При ряде нарушений характерно снижение стойкости эритроцитов, что способствует их быстрому разрушению.
Наследственный микросфероцитоз (хроническая семейная желтуха, болезнь Минковского-Шоффара). В результате дефекта структуры мембран эритроцитов они утрачивают свою нормальную форму двояковогнутого диска и приобретают форму сферы. Подобные клетки быстро разрушаются в селезенке. Вследствие ранней гибели эритроцитов уменьшается их количество.
Пароксизмальная ночная гемоглобинурия (болезнь Маркиафавы-Микели) обусловлена приобретенным дефектом мембраны эритроцитов и связана с появлением мутировавших клеток. Поражаются не только эритроциты, но и лейкоциты и тромбоциты.
Возможен врожденный изолированный дефект активности ряда ферментов эритроцитов (ферментопатии). Недостаток активности ферментов эритроцитов нарушает состав эритроцитов и укорачивает продолжительность их жизни.
Гемоглобинопатии (гемоглобинозы) обусловлены наследственным нарушением строения белковой (глобиновой) части гемоглобина. Гемоглобин здорового человека состоит из фракций А — 96%, А2 — 2,5%, F (фетальная) — 1,5%. Они различаются по строению глобиновых цепей. Структура цепи при замене одной аминокислоты на другую нарушается, возникает аномальный гемоглобин. Он отличается от обычного снижением способности к захвату кислорода, устойчивости к давлению и травме.
При серповидноклеточной анемии отмечается замещение аминокислотной структуры цепей глобина с появлением HbS. HbS обладает низкой растворимостью при пониженном давлении кислорода в бедной кислородом венозной крови; такой гемоглобин выпадает в виде полукристаллических овальных тел. В результате эритроциты приобретают форму серпа, веретена, иглы. При этом вязкость крови значительно увеличивается, скорость кровотока уменьшена, происходит закупорка мелких капилляров, сопровождающаяся тромбозами и инфарктами внутренних органов и тканей.
При попадании серповидных эритроцитов в артериальную кровь форма их восстанавливается. Однако механическая устойчивость эритроцитов снижена, что приводит к их усиленному разрушению.
Талассемия представляет собой целую группу гемоглобинопатии, определяемых различными генами. При этом заболевании гемоглобин А, свойственный взрослым, на 50-90% заменен на фетальный гемоглобин HbF. Он не способен продуктивно снабжать ткани кислородом, в результате чего развивается гипоксия, которая и приводит к резкому возрастанию производства эритроцитов. Усиление кровообразования может вызвать усиление всасывания железа, что приводит к сидерозу (отложению железа) органов. У аномальных эритроцитов сокращается продолжительность жизни, следовательно, увеличивается интенсивность распада крови.
При иммунных анемиях кроворазрушение обусловлено воздействием антиэритроцитарных антител и может протекать внутрисосудисто и внутриклеточно. Антитела могут быть как аутоиммунными, так и чужеродными.
Причиной гемолитической болезни новорожденных является несовместимость крови матери и плода по резус-фактору или группе крови. При беременности эритроциты плода попадают в организм матери, вызывая выработку у нее антител против эритроцитов плода. Антитела матери в крови плода приводят к разрушению эритроцитов как до, так и после рождения, стимулируя массивное кроворазрушение. Незрелая печень ребенка не может вывести из организма продукты распада эритроцитов. Интоксикация приводит к гибели печеночных клеток, клеток подкорки и коры головного мозга (ядерная желтуха).В основе аутоиммунных гемолитических анемий лежит агрессия иммунной системы к собственному антигену эритроцитов, как неизмененному, так и измененному воздействием вирусной инфекции, лекарственных препаратов, в результате хронического лимфолейкоза, системной красной волчанки, рака, неспецифического язвенного колита и т. д. Иногда причину установить не удается. Провоцирующим фактором в последнем случае служат беременность, роды, острые инфекции, травмы. Антитела могут повреждать эритроциты периферической крови или их предшественников в костном мозге. Наиболее часто встречаются аутоиммунные гемолитические анемии с антителами против эритроцитов периферической крови.
Гипо- и апластические анемии
Это большая группа анемических состояний, связанных с нарушением кровообразования. Для них характерно истощение костного мозга (аплазия) с панмиелопатией. Среди причин выделяют наследственные факторы, антитела против родоначальников клеток крови, лекарственные препараты гемотоксического действия (амидопирин, барбитураты), токсические вещества, яды, лучевую энергию. Развивается поражение всех трех групп кроветворения: эритроидной, миелоидной и тромбоцитарной, что обусловливает клинические проявления не только анемии, но и панцитопении. Костный мозг утрачивает способность к восстановлению.
КЛИНИЧЕСКАЯ КАРТИНА
Острая постгеморрагическая анемия
У больного прежде всего появляются симптомы коллапса: резкая слабость, головокружение, бледность, сухость во рту, холодный пот, рвота, падает артериальное и венозное давление, уменьшается сердечный выброс, резко учащается пульс, наполнение пульса становится слабым. Клиническая картина определяется количеством потерянной крови и скоростью ее истечения.
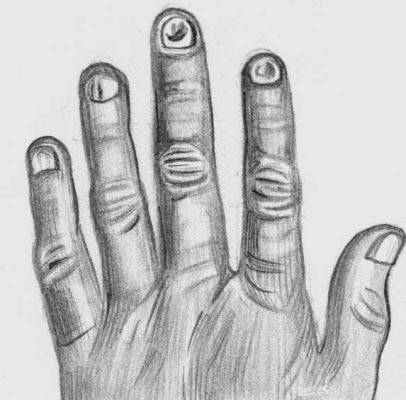
Койлонихия (вогнутые, ложкообразные ногти) при хлорозе
Железодефицитная анемия
Больных беспокоят слабость, головокружение, головная боль, одышка при небольшой физической нагрузке, снижение аппетита, бледность кожных покровов (иногда с зеленоватым оттенком — хлороз). Среди типичных железодефицитных симптомов отмечают изменение вкуса (пристрастие к мелу, ластику, глине, земле, сырому мясу), ломкость и выпадение волос, исчерченность ногтей, затруднение при глотании сухой и твердой пищи, запоры, ангулярный стоматит. В ряде случаев отмечаются слегка повышенная температура, небольшое смещение границ сердца влево, систолический шум на верхушке, глухость сердечных тонов.
Сидероахрестические анемии
При наследственной форме заболевание начинается с детства или юности. Жалобы могут отсутствовать, иногда больные жалуются на небольшую слабость, головокружение, одышку, сердцебиение. Печень увеличена, иногда увеличена и селезенка. При выраженных отложениях железа в тех или иных органах развивается клиника гемосидероза. Страдают печень, поджелудочная железа, миокард, половые железы.
При свинцовой интоксикации наблюдаются общая астенизация, полиневротический синдром, приступы болей в животе, иногда тяжелые двигательные расстройства.
Мегалобластная (витаминодефицитная анемия)
В12-дефицитная анемия характеризуется симптомами поражения кроветворной ткани, пищеварительной и нервной системы. Отмечаются жалобы на слабость, снижение работоспособности, головокружение, одышку, сердцебиение, жжение и боли в языке, парестезии, боли в ногах, пошатывание при ходьбе. Объективно кожа имеет желтушный оттенок, определяются явления глоссита («полированный» язык), небольшое увеличение печени и селезенки, тахикардия, глухость тонов, негромкий систолический шум на верхушке. У части больных диагностируется фуникулярный миелоз: нарушение чувствительности, атрофия мышц, полиневрит, в наиболее тяжелых случаях — параличи нижних конечностей.
При фолиеводефицитной анемии отмечаются жалобы на общую слабость, головокружение, изредка боли в языке. Оболочки глаза желтушные. Течение циклическое (рецидивы и ремиссии). Прогноз хороший при профилактике рецидивов.
Гемолитические анемии
При наследственном микросфероцитозе отмечаются жалобы на слабость, головокружение, одышку, сердцебиения, боли в левом подреберье, периодически наблюдаются потемнение мочи и желтушность кожи. У больных развивается желтуха различной интенсивности, увеличение печени и селезенки, большая или меньшая степень анемии, склонность к образованию камней в желчном пузыре. Если болезнь развивается в раннем детстве, типичны башенная форма черепа, микрофтальмия, высокое «готическое» небо, синдактилия, полидактилия. Гемолитические кризы чаще всего провоцируются инфекцией. В период криза отмечаются интенсивные боли в области печени, селезенки, озноб, лихорадка с высокой температурой, рвота, усиление желтухи и анемии.
При пароксизмальной ночной гемоглобинурии больные предъявляют жалобы на слабость, одышку, сердцебиения, головокружения, в период криза — боли в поясничной области, озноб, лихорадку, черный цвет мочи. Кожные покровы бледные с желтоватым оттенком, отмечается увеличение печени и селезенки, возможна миокардиодистрофия. По ночам возникают гемолитические кризы с выделением мочи темного цвета. Примерно у четверти больных развивается гипоплазия костного мозга. Течение заболевания может осложниться тромбозами (тромбоз почек приводит к необратимой почечной недостаточности, тромбоз портальной вены — к портальной гипертензии и т. д.).
При ферментопатиях симптомы могут существенно различаться — от клинически скрытых до тяжелых форм. При дефиците одного из ферментов гемолитический криз провоцирует прием противомалярийных препаратов (хинин, акрихин), сульфаниламидов (норсульфазол, сульфадиметоксин, сульфадимезин, противодиабетические сульфаниламидные препараты), нитрофуранов (фурагин, фурадонин, фуразолидон), 5-НОК, невиграмона, тубазида, фтивазида, ПАСК, антипирина, фенацетина, викасола, а также употребление с пищей конских бобов или попадание в легкие пыльцы этого растения (фавизм). Характерная триада симптомов: анемия, желтуха, увеличение селезенки. Во время кризов моча приобретает черный цвет.
Гомозиготная талассемия проявляется выраженной гипохромной анемией, анизоцитозом (мишеневидные эритроциты). Постоянное кроверазрушение приводит к переразвитию костного мозга.
К концу первого или второго года жизни ребенка появляются значительное увеличение селезенки, желтушность кожи (грязно-желтый цвет) и слизистых оболочек, выраженная бледность. Череп почти четырехугольной формы, переносица уплощена, скулы выступают, глазные щели сужены, нарушены прикус и расположение зубов. Дети отстают в физическом и психическом развитии. Гетерозиготная форма протекает легче.
Гомозиготная форма серповидноклеточной анемии проявляется с раннего детства тяжелыми гемолитическими кризами, приводящими к глубокой нормо- или гиперхромной анемии, физической и психической отсталости, нарушению скелета (удлиненные конечности, высокий и узкий с утолщенным швом лобных костей в виде гребня череп); частыми тромбозами сосудов костей и брюшной полости, которые сопровождаются болевым синдромом и асептическим некрозом головок бедренной и плечевой костей, а нередко — язвами голени, увеличением печени и селезенки.
Гетерозиготная форма проявляется гемолитическим кризом при дефиците кислорода (тяжелой пневмонии, наркозе, полете в самолете без достаточной герметизации кабины и т. д.).
При гемолитической болезни новорожденных выделяют 3 формы течения заболевания: отечную, желтушную и анемическую. Отечная форма встречается сравнительно редко, но протекает особенно тяжело и приводит обычно к внутриутробной гибели плода. Часто наступают преждевременные роды. Родившиеся живыми дети погибают в первые минуты или часы жизни. Желтушная форма проявляется на 1-2-й день жизни ребенка и характеризуется желтухой, увеличением печени и селезенки, анемией. Отмечается небольшая отечность тканей. Дети малоподвижны, плохо сосут, рефлексы снижены. Интоксикация желчными пигментами может достигать степени «ядерной желтухи». Улучшение состояния можно наблюдать спустя 2-3 недели, но прогноз для дальнейшего развития ребенка неблагоприятен. Самой легкой является анемическая форма. Анемия развивается на первой или второй неделе жизни. Характерны бледность, плохой аппетит, вялость, увеличение печени и селезенки, уровень билирубина повышен умеренно.
Аутоиммунными гемолитическими анемиями обычно страдают люди пожилого возраста. Отмечаются жалобы на одышку, резкую слабость, бывают боли в пояснице и в области сердца, часто отмечается лихорадка, быстро развивается желтуха. В других случаях болезнь наступает постепенно, сопровождаясь болью в суставах, болями в животе, слегка повышенной температурой. Одышки и сердцебиения в этом случае не бывает. В ряде случаев возможно выделение черной мочи.
Гипо- и апластические анемии
При истощении костного мозга развиваются анемический, геморрагический и лей-копенический синдромы: наряду с анемией, свойственной нарушению эритропоэза, отмечаются инфекционные заболевания из-за снижения числа лейкоцитов и моноцитов, носовые, маточные кровотечения и кровоизлияния в серозные и слизистые оболочки из-за недостатка тромбоцитов.
ДИАГНОСТИКА
Острая постгеморрагическая анемия
В диагностике учитывают сведения о произошедшей острой потере большого количества крови при внешнем кровотечении. В случае массивного внутреннего кровотечения диагноз основывается на клинических признаках в сочетании с лабораторными пробами (Грегерсена, Вебера), повышении уровня остаточного азота при кровотечении из верхних отделов желудочно-кишечного тракта.
При анализе крови сразу после кровотечения цифровые показатели эритроцитов и гемоглобина мало отличаются от исходных. Анемия выявляется через 1-2 дня. К этому времени объем крови восполняется за счет поступления в сосуды тканевой жидкости, увеличивается количество ретикулоцитов и юных эритроцитов (нормобластов). Из-за дефицита железа уровень гемоглобина снижен.
Железодефицитная анемия
В анализе крови отмечается снижение количества эритроцитов и гемоглобина, хотя иногда показатель эритроцитов в норме, содержание в них гемоглобина снижается. Иногда повышается содержание в них клеток предшественников эритроцитов. Биохимический анализ крови: снижаются содержание сывороточного железа менее 11 мкмоль/л при норме для женщин 11-21,5, мужчин — 14,3-25 мкмоль/л, страдает общая способность плазмы связывания железа, повышается уровень свободного железа.
Сидероахрестические анемии
При наследственной форме диагностика основывается на клинических симптомах и устойчивости больного к терапии. Показатели крови такие же, как при железодефицитной анемии, однако уровень сывороточного железа повышен.
Для хронической интоксикации свинцом типичны мишеневидные эритроциты, высокое содержание сывороточного железа, повышенное разрушение эритроцитов с выделением их в плазму крови, боли в животе, симптомы полиневрита. Характерным признаком является увеличение в моче аминокислоты при отсутствии или небольшом увеличении содержания белков. Наиболее показательно определение свинца в моче после введения комплексона.
При В12-дефицитной анемии в общем анализе крови наблюдаются гиперхромная (или нормохромная) анемия, резко выраженные нарушения клеточного состава крови. Количество ретикулоцитов чаще снижено, отмечаются снижение содержания лейкоцитов, иногда тромбоцитов. Характерны деформации нейтрофилов, гигантизм клеток белого и красного ряда. В биохимическом анализе крови повышен уровень билирубина. Основное значение в постановке диагноза принадлежит исследованию костного мозга. В мазке обнаруживается увеличение количества клеток красной крови за счет мегалобластов (иногда до 80-90%) различной степени зрелости. Пункцию костного мозга следует делать до назначения витамина В12, так как мегалобласты могут исчезнуть из костного мозга уже после первых его инъекций.
При фолиеводефицитной анемии состав крови и костного мозга такой же, как при В12-дефицитной анемии.
Гипо- и апластические анемии
Диагноз ставится на основании клинической картины болезни, картины крови (панцитопения, ускорение СОЭ) и костного мозга (опустошение — резкое уменьшение количества клеток всех ростков кроветворения). При пункции отмечается жировой костный мозг, малоклеточные очаги кроветворения.
ЛЕЧЕНИЕ
Острая постгеморрагическая анемия
Лечение острой постгеморрагической анемии начинается с остановки кровотечения и с противошоковых мероприятий. Показанием к началу терапии является продолжение кровотечения, существенное падение артериального давление в желудочках сердца (ниже 90 мм рт. ст.), учащение пульса на 20 и больше ударов в минуту. В качестве средств заместительной терапии используют заменители плазмы (при потере до 1 л крови): полиглюкин, желатиноль, альбумин, растворы Рингера и физиологический. Целесообразно пользоваться эритроцитарной массой, переливая ее с полиглюкином в соотношении 1 : 2.
При большой потере крови (1 л и более) показано введение донорской цитратной крови, хранившейся не более 5 дней. Недопустимо восполнять всю кровопотерю кровью во избежание развития «синдрома массивных трансфузий».
Железодефицитная анемия
Лечение включает устранение источника кровопотери и дефицита железа, длительное применение в достаточной дозе одного из препаратов железа (ферроплекс, ферро-градумет, сорбифер, тардиферон и другого в соответствующих дозах), диету с включением значительного количества блюд из мяса и печени, а также свежих фруктов и овощей, богатых железом и аскорбиновой кислотой. Переливания крови должны применяться по жизненным показаниям. Прием препаратов железа надо проводить в течение двух-трех месяцев.
При нарушении кишечного всасывания препараты железа применяют в инъекциях (внутривенно или внутримышечно): фербитол, феррум-лек. При этом возможно развитие аллергических реакций, очагов воспаления в месте введения. Критерием эффективности терапии является нормализация не уровня гемоглобина и эритроцитов, а главным образом ферритина и сывороточного железа.
Сидероахрестические анемии
Наследственная форма: витамин В6, десферал внутримышечно. В случае пиридоксин-устойчивых форм эти препараты малоэффективны.
Сидероахрестическая анемия при свинцовой интоксикации: выведение свинца (см. Отравления). Наибольшее применение нашел тетацин калия.
Мегалобластная (витаминодефицитная анемия)
В12-дефицитная анемия: витамин В12 вводится ежедневно подкожно в дозе 200-400 мкг, курс — 4-6 недель, после нормализации гемограммы — 1 раз в неделю в течение 2-3 месяцев, затем на протяжении полугода 2 раза в месяц по 200-400 мкг.
В последующем для предотвращения рецидива витамин В12 вводится 1-2 раза в год по 5-6 инъекций. При глубокой анемии, симптомах прекоматозного или коматозного состояния делают переливание эритроцитарной массы по 250-300 мл (до 5-6 трансфузий на курс).
Фолиеводефицитная анемия: фолиевая кислота назначается в дозе 5-15 мг в сутки внутрь, обычно в сочетании с витамином В12.
Гемолитические анемии
При наследственном микросфероцитозе рекомендуется хирургическое лечение. Показания к спленэктомии: частые и тяжелые гемолитические кризы, холангиты, желчнокаменная болезнь. У детей спленэктомию не рекомендуется выполнять раньше 10-11 лет.
Пароксизмальная ночная гемоглобинурия: при развитии тяжелой анемии (гемоглобин крови — 70 г/л и менее) переливается 150-200 мл отмытых эритроцитов. При недостаточности кроветворения применяются анаболические гормоны, при тромбозах — подкожное введение гепарина (10-15 тыс. ME в сутки), антиагреганты (реополиглюкин, курантил) и дезинтоксикационная терапия (гемодез).
Ферментопатии: устранение фактора, спровоцировавшего гемолитический криз. Для профилактики почечной недостаточности внутривенно вводятся 5%-ный раствор натрия гидрокарбоната, лазикс (фуросемид) по 40-60 мг. Если развилось невыделение мочи, проводится гемодиализ; при анемической коме — переливание отмытых эритроцитов.
При талассемии лечение сводится к коррекции анемии эритроцитарной массой, курсовому введению десферала, при частых кризах — к спленэктомии.
В период гемолитического криза при серповидноклеточной анемии больной госпитализируется. Его согревают, назначают плазму, ацетилсалициловую кислоту в качестве антиагреганта, при глубокой анемии применяют переливания эритроцитарной массы.
При гемолитической болезни новорожденных абсолютным показанием к заменному переливанию крови является уровень билирубина свыше 342 мкмоль/л, его нарастание свыше 6 мкмоль/л в час. Консервативное лечение заключается во внутривенном назначении 5%-ной глюкозы, фенобарбитала по 10 мг/кг в сутки, фототерапии.
При аутоиммунных гемолитических анемиях назначается терапия глюкокортикоидами (преднизолон по 1-1,5 мг/кг, при тяжелом кризе 2-3 мг/кг). В последующем, если гемолиз не удается устранить, назначаются иммунодепрессанты (циклофосфан, азатиоприн, метотрексат и др.). При глубокой анемии (уровень гемоглобина менее 60-70 г/л) переливается подобранная по непрямой пробе Кумбса кровь или отмытые (лучше размороженные) эритроциты. При неэффективности — спленэктомия.
Гипо- и апластические анемии
Лечение зависит от причины болезни и должно проводиться в условиях гематологических отделений. Назначаются анаболические гормоны (ретаболил по 1 мл 1 раз в 7 дней, на курс — 4 инъекции, неробол по 10-15 мг внутрь в течение 2-3 недель), глюкокортикоиды (преднизолон по 1-2 мг/кг массы), витамины С, Р, группы В; трансфузии эритроцитарной массы (150-200 мл 1-2 раза в неделю).
При неэффективности лечения применяют спленэктомию. Показана трансплантация костного мозга.